次のようなことでお悩みではありませんか?
・自分にピッタリの保険を選んで加入したい
・現在加入中の保険の内容で大丈夫か確認したい
・保険料を節約したい
・どんな保険に加入すればいいのか分からない
もしも、保険についてお悩みのことがあれば、どんなことでも構いませんので、お気軽にご相談ください。

現在20代~30代の女性に急増しているのが子宮頸がんです。毎年約10,000人が発症し、約3,500人が亡くなっています。
子宮頸がんは命はもちろんのこと、出産の機会まで奪ってしまう可能性がある怖い病気です。
怖い病気なのはわかっていても「原因は何なのか?」「どうやって予防をすればいいのか?」わからない人も多いのではないでしょうか?
子宮頸がんには、1つだけ他のがんと違う点があります。
それは、医学的な研究の結果として「原因が特定されている」という点です。他のがんの原因については、生活習慣や遺伝といった諸説はあるものの、明確な原因が特定されていないため予防は困難です。
しかし、子宮頸がんは原因が特定されているので、定期検診によって予防できると言われています。予防ワクチンもありますが、副作用も多く報告されているのでおすすめしません。
100%確実に病気を予防することはできませんが、子宮頸がんの原因と予防について少しでも知識を深めていただければと思います。
資産防衛の教科書編集部
最新記事 by 資産防衛の教科書編集部 (全て見る)
目次
子宮の入口付近「子宮頸部(しきゅうけいぶ)」にできるがんを「子宮頸がん(しきゅうけいがん)」といいます。
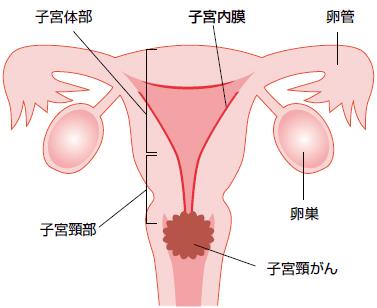
子宮頸がんは子宮がんのうち約7割程度を占めます。以前は発症のピークが40~50歳代でしたが、最近は20~30歳代の若い女性にも増えてきており、国立がん研究センターの「がん統計予測」によれば、2020年には10,900人が新たに子宮頸がんと診断されると予測されています。
子宮頸がんの原因は、ヒトパピローマウイルス(HPV)というウイルスの感染が関わっていると考えられています。このウイルスは、子宮頸がんの患者さんの90%以上で見つかっています。
ヒトパピローマウイルスはとてもありふれたウイルスなので、性交渉を経験したことのある女性の80%が感染するといわれています。なのでほとんどの女性が子宮頸がんになる可能性があります。
感染したからといってすぐにがんが発症するわけではありません。
人間の免疫力によって多くの場合、ウイルスは体から自然に排除されます。
しかし、この機能がうまく働かずにウイルスが子宮頸部に残り、長い間感染が続いた場合に、その部分の細胞が少しずつがん細胞へと進行してき、子宮頸がんとなります。
子宮頸がんは発症しても症状はすぐには出ませんので毎年検診を受けて早期発見するしかありません。命はもちろんのこと、妊娠や出産の可能性まで奪ってしまい、生活や人生に大きな影響を及ぼす病気なので毎年の検診は必ず受診しましょう。
以下の症状が出たら注意してください。
もし異常を感じた場合にはすぐに医師に相談をしましょう。
子宮頸がんを予防法は2つありますが、最優先なのは検診を受けることです。先ほどお伝えしたように、進行が遅く2年に1回検診を受ければ概ね防ぐことができます。もう一つの予防法は予防接種ですが、副作用も数多く報告されており、出来るだけ避けたほうが賢明です。
子宮頸がんの1番の予防法は2年に1回は必ず検査を受けることです。子宮頸がんは長い期間で徐々に進行していくものなので、異形成の段階での発見が重要になります。
異形成からがんに進行するまで5年~10年かかるといわれていますので、異形成の段階で発見できれば子宮頸がんになることを防ぐことができます。
※異形成とは
子宮頸がんになる前の細胞は、異形成と呼ばれる正常な細胞とは異なった形をしています。異形成の原因はHPVの持続感染です。
HPVに感染しても、約90%の人は免疫機能によってウイルスを体外に排除できますが、ウイルスを排出できずに感染が長期化すると異形成になることがあります。
異形成は程度によって「軽度異形成」→「中等度異形成」→「高度異形成」と進行し、異形成の一部は子宮頸がんへ移行します。がんに進行する可能性が一番高いのは「高度異形成」で、高度異形成の20〜30%ががんに進行すると考えられています。でも異形成の段階で治療をすれば子宮頸がんにはなりません。
この異形成を発見する検査が、子宮がん検診で行われる細胞診です。
2年に1回必ず定期検診を受診していただき、異形成の段階で異常を発見できれば、子宮頸がんを防ぐことができます。
① 問診
問診では問診票を記入し、医師から質問をされます。流産、中絶の有無、性交渉の経験ど答えにくい質問をされることがありますが、正直に話すことが大事です。その情報が外部にもれることは絶対ありません。
② 内診
内診台に乗り、医師による診察を受けます。子宮頸部の状態を目で確認することが視診で、内診では子宮全体と卵巣・卵管などを触って調べます。
③ 細胞診
やわらかいヘラやブラシのようなものを腟内に挿入し、 子宮頸部の表面を軽くなでるようにして細胞を採取します。ほんの少し出血することはあっても痛みなどを感じることはほとんどありません。
通常、検診結果は2週間~3週間くらいで出ます。
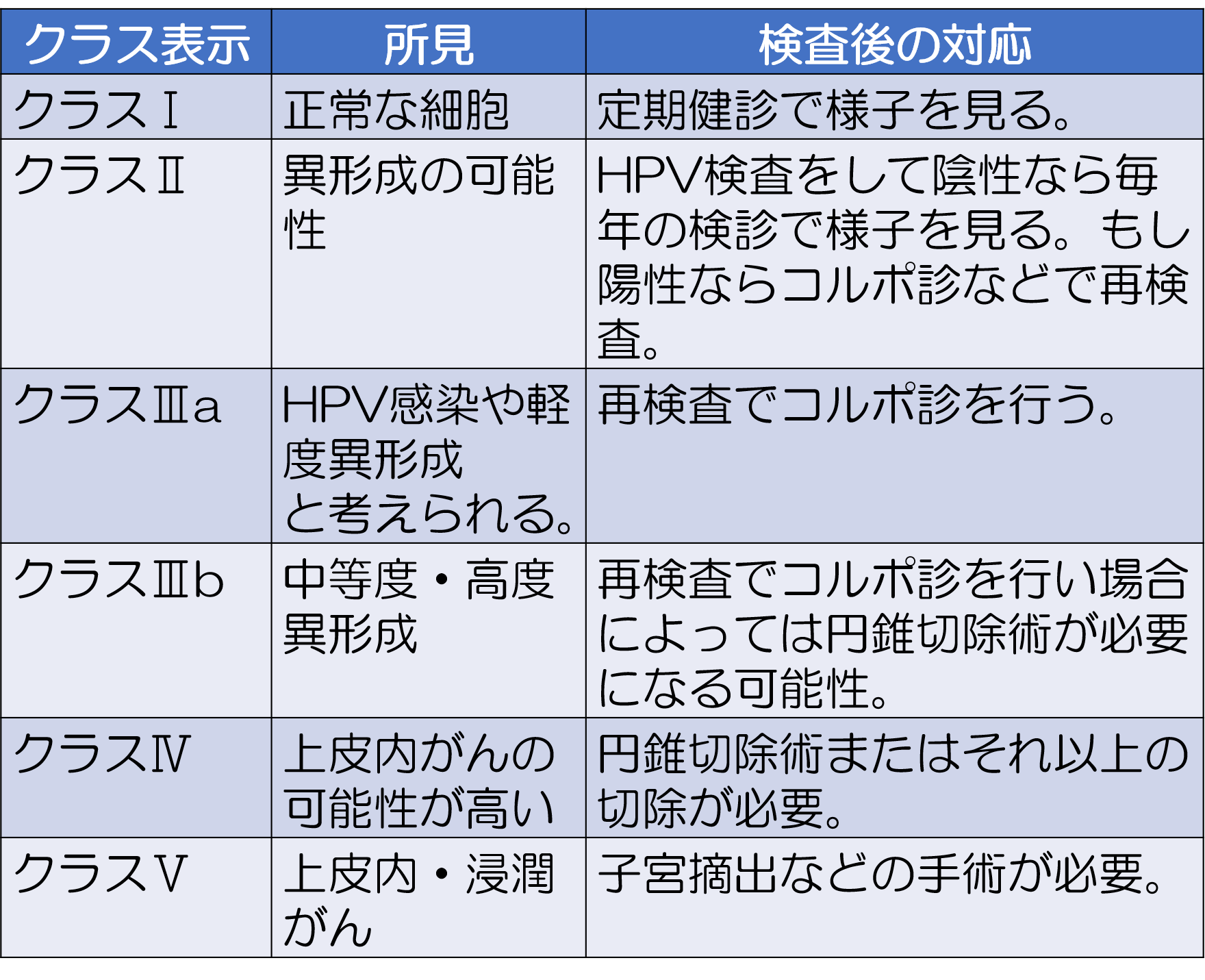
子宮頸がん検診では細胞診がメインとなります。
細胞診の結果は以下のようになります。
※コルポ診とは
コルポスコープ(腟拡大鏡)と呼ばれる器具を腟内に挿入し、食用のお酢とほぼ同じ、3%酢酸を塗布した後、子宮頸部粘膜表面を拡大して観察する診断法です。肉眼では見ることができない病変の広がりや前がん病変、初期がんを発見することができます。
子宮頸がんの検診は受ける場所によって金額が異なります。
厚生労働省の女性特有のがん検診推進事業として、対象年齢の女性に対し子宮頸がん及び、乳がん検診の無料クーポンも配布されています。子宮頸がんの検診の場合、20・25・30・35および40齢の女性が対象です。
自治体にもよりますが費用は掛かったとしても1,000円~2,000円のケースが多いようです。
会社の健康診断に関しても少額で検診を受けれます。
※参考 厚生労働省HP「がん検診推進事業について」
予防策の1つが予防ワクチンを受けることです。10歳以上で予防ワクチンが受けれるようになります。
子宮頸がん予防ワクチンは、子宮頸がんそのものを予防する効果はなく、あくまでもHPV感染を防ぐことを目的としたワクチンです。
子宮頸がん予防ワクチン接種によって、HPV感染やがんになる過程の異常(異形成)を予防する効果は確認されており、子宮頸がんとその前がん病変、外陰上皮内腫瘍、腟上皮内腫瘍、尖圭コンジローマなどの発症を防ぐことができます。
予防ワクチンは半年の間に3回受けると大きな効果が期待できます。同じワクチンを3回接種します。
ワクチンの接種は高リスク型の2種類のHPVの感染から子宮頸部を守ることで子宮頸がん予防効果を発揮します。
しかし、ワクチンでは予防できない高リスク型HPVもあります。早期発見と治療のために、ワクチン接種とあわせて定期的な子宮頸がん検診を受けることが重要です。
予防ワクチンは子宮頸がんの原因であるHPVへの感染を防ぐことができますが、一方で副作用も多く報告されています。
現在専門家によっても意見の分かれるところなので慎重に判断しましょう。
詳しくは厚生労働省HPから見られるリーフレットをご覧ください。
予防ワクチンが認可された当初は「任意接種」扱いで3回分の費用約6万円は自己負担でしたが、2013年4月1日から法律で定められた「定期接種」となり、対象者は公費の補助を受けられるようになりました。詳しくはお住いの自治体に確認してください。
※参考 厚生労働省HP「子宮頸がん予防ワクチンQ&A」
がんの進み具合やがんの部位、年齢、合併症の有無などによって治療法を決定します。初期のがんであれば、妊娠の希望を考慮することもできます。
がんの進み具合によって術式が変わってきます。上皮内がん(クラスⅣ)までであれば円錐切除術によって子宮を残せる可能性がありますが、浸潤がん(クラスⅤ)の場合は円錐切除術ではがんが取り切れず子宮全摘出になる可能性が高いです。
子宮頸部をレーザーメスにより異常な部分を円錐状に切除します。レーザーメスは普通のメスを使用するより、出血が少ないという特長があります。頸部を円錐状に切除したのち、出血と病巣の取り残しを防ぐという意味で切開部分に熱変性を加えます。手術時間は30分ほどで通常3泊4日の入院で行えます。
子宮を残すことができるため、術後の妊娠・出産にもほとんど影響はないとされていますが頸管無力症などの合併症の可能性もあります。
がんの程度が軽い場合は円錐切除術で子宮を残すことが可能ですが円錐切除術で病変を取りきれない場合は子宮全摘術を行います。
放射線治療は主にがんの浸潤度が高い時に行われます。
放射線療法とは、X線、電子線、ガンマ線などの放射線を用いて、体にメスを入れることなく、安全にがんを治療する方法です。
放射線治療は、子宮がんのなかでも子宮頸がんに効果を発揮します。完治を目指した根治照射のほかにも、がんによる出血や痛みなどの症状の緩和に有効です。手術のあとに再発予防の目的で照射する場合もあります。さらに、再発や転移した病巣にも効き目があります。
子宮頸がんの主な治療は手術と放射線になりますが、浸潤度が高い場合がんの進行を抑えるのに抗がん剤を使用します。
ただ放射線治療に比べて副作用が出る可能性が高いと言われています。薬によって副作用も違うので医師からの説明を受けましょう。
民間のがん保険に加入している場合、子宮頸がんのどの段階になったら給付金が支払われるのかが重要になります。がん保険はがんと診断されたら給付金が支払われる保険ですが、がんにも種類があります。
大きく分けると以下の2つに分かれます。
上記のように2つに分かれますが悪性新生物の場合どのがん保険でも給付金の対象となります。しかし上皮内新生物の場合給付金が出ない、または少ないケースがあります。
子宮頸がんは上皮内新生物と診断されるケースが多いがんです。
また上皮内新生物も給付の対象となるがん保険に加入している場合でも、子宮頸がんの場合どの状態になったら給付金が支払われるのかはがん保険によって違いがあります。
もし細胞診でクラスⅢ以上と診断されたら保険会社に確認しましょう。
子宮頸がんは原因が特定されており、進行が遅い病気なので、定期検診を受けることが最大の予防法となります。異常が見つかった場合でも、早期発見すれば重篤な状態になる前に治療を受けることができます。
予防ワクチンは副作用も多く報告されているので、定期検診による予防を心がけましょう。国もがん検診には力を入れており無料クーポンも配布されています。
子宮頸がんは妊娠・出産の機会を奪ってしまい、生命をも脅かします。
特に20代~30代の女性は子宮頸がんになる人が増加しているので、必ず定期検診を受診するようにしましょう。
次のようなことでお悩みではありませんか?
・自分にピッタリの保険を選んで加入したい
・現在加入中の保険の内容で大丈夫か確認したい
・保険料を節約したい
・どんな保険に加入すればいいのか分からない
もしも、保険についてお悩みのことがあれば、どんなことでも構いませんので、お気軽にご相談ください。

日本では、民間保険に入らなくても、以下のように、かなり手厚い保障を受け取ることができます。
多くの人が、こうした社会保障制度を知らずに民間保険に入ってしまい、 気付かないうちに大きく損をしています。
そこで、無料EBookで、誰もが使える絶対にお得な社会保障制度をお教えします。
ぜひダウンロードして、今後の生活にお役立てください。

女性の医療保険では、「女性専用」や「女性のための」というフレーズで、女性特有の病気に手厚いプランをおすすめしている保険会社が多くあります。 ですが、こういった医療保険が本当に役に立つかどうか?は、慎重に判断しなくてはいけません。ただ、医療保険には様々

女性の社会進出が進んでいる現代において、仕事にプライベートに多忙な毎日を送られている独身女性の方はとても多いのではないでしょうか?何を隠そう、私もそんな女性の1人です。 独身女性が保険を考えるきっかけは、「周囲から勧められて…」「友人が病気になったか

結婚という人生の祝辞を超え、夫婦となった男女が次に求めるものといえば、子供が思い浮かぶでしょう。 しかし現実では、希望のままに妊娠をすることが出来ないという人もいます。 そんな夫婦のためにあるのが不妊治療です。 医療も発達と共に、不妊症に

インターネットで「女性 保険」などと検索すると、特に医療保険について「いらない」とか、「入ると損する」などというFPさんのコラムをよく目にします。しかし、果たして、本当にそうでしょうか? 私は独身女性です。保険の仕事に長年携わっていますが、少なくとも

現在20代~30代の女性に急増しているのが子宮頸がんです。毎年約10,000人が発症し、約3,500人が亡くなっています。 子宮頸がんは命はもちろんのこと、出産の機会まで奪ってしまう可能性がある怖い病気です。 怖い病気なのはわかっていても「原因

自分自身で外部から収入を受け取っていない専業主婦は、いわゆる一家の大黒柱に比べ、保険へ加入する必要性は少ないかもしれません。 しかし、専業主婦でも、身に万一があった時や病気になった時の家計への負担は無視できないことがあり、保険に加入しておくことが有効